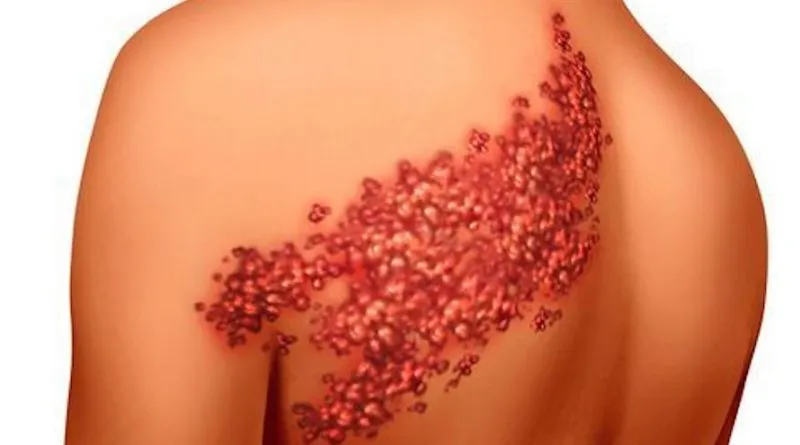
Zona : une réactivation douloureuse du virus de la varicelle
COMPRENDRE
Des mots pour les maux
Le zona est une infection virale de la peau (dermatose virale) due au virus herpes VZV, qui est le même virus que la varicelle : il s’agit d’une réactivation
L’infection se complique essentiellement de douleurs qui peuvent devenir chroniques et invalidantes par névralgie ou douleur post-zostérienne
Qu’est-ce qu’un zona ?
Le zona est une éruption douloureuse de la peau, dans le territoire innervé par une racine nerveuse. Elle due à une réactivation du virus varicelle-zona (ou VZV pour « Varicella-Zoster-Virus »), qui appartient à la famille des « herpes virus » et est le virus responsable de la varicelle.
Après la guérison d’une varicelle, le virus reste endormi (« quiescent ») dans la racine des nerfs (« ganglion nerveux »). Des années plus tard, le plus souvent à l’occasion d’une baisse de l’immunité (âge avancé, mononucléose, simple stress, SIDA, certains cancers…), le virus se réactive dans un ou plusieurs ganglions nerveux. De là, il remonte par les fibres nerveuses jusqu’à la peau (ou une muqueuse selon le nerf touché), provoquant une éruption qui ressemble à celle de la varicelle (vésicules disposées en grappes) et une douleur neurologique (brûlure, décharge électrique) au niveau de la zone innervée par les terminaisons nerveuses.
A la différence de la varicelle, la topographie de l’éruption est unilatérale et limitée à la région de peau (et/ou de muqueuse) correspondant au territoire d’innervation du ou des racines nerveuses dont les ganglions sont infectés. Le territoire atteint ne recouvre pas toujours exactement les zones anatomiques d’innervation, mais ce qui est caractéristique est l’atteinte d’un seul côté (unilatérale).
Comment évolue le zona ?
Près de 90 % des zonas guérissent sans séquelles en deux ou trois semaines. A court terme, une infection des atteintes de la peau peut apparaître.
En cas d’immunodépression, la crainte est une extension du zona sur plusieurs zones du corps.
A moyen et long terme, certaines complications peuvent apparaître, et en particulier, une douleur neurologique persistante et très invalidante de la racine neurologique concernée qui peut durer plus de six mois (« algies post-zostériennes »).
Quelle est la gravité du zona ?
Le zona peut être plus grave en fonction de sa localisation. C’est le cas en particulier zona ophtalmique qui peut abimer la cornée (ulcération) avec une paralysie des mouvements oculaires et un risque d’infection. Tout ceci peut conduire à la perte de l’œil.
Le zona situé autour de l’oreille (zona otitique) peut provoquer une diminution de l’audition et parfois du goût, des bourdonnements d’oreille, des vertiges. Il peut surtout s’accompagner d’une paralysie faciale qui apparaît secondairement.
Un zona génital ou fessier peut entrainer une rétention d’urines d’origine neurologique.
Le zona peut-il toucher l’œil ?
La réactivation du virus a lieu au niveau du territoire sensitif de la première des branches du nerf trijumeau, à partir du ganglion de Gasser. L’éruption cutanée touche le front, le pourtour de l’œil (paupières…) et la cornée, et toujours d’un seul côté. L’atteinte de la cornée n’est pas visible lorsque l’on regarde simplement à l’œil nu. Il faut un examen spécial réalisé par un ophtalmologue qui est un examen à la lampe à fente après instillation d’un produit de coloration à la lumière bleue.
Le traitement par un antiviral spécifique (associé à une désinfection et une protection de l’œil est urgent afin d’éviter les principales complications du zona ophtalmique, et en particulier une kératite (25 à 30 % des cas) avec le risque d’une évolution vers une opacification, une perforation de la cornée ou une surinfection. Les autres complications du zona ophtalmique sont une atteinte de l’iris (uvéite) qui peut évoluer vers un glaucome, une atteinte de la rétine ou du nerf optique qui peuvent se compliquer d’une baisse de l’acuité visuelle, voire d’une cécité unilatérale (cécité monoculaire) ou une névrite optique.
Le zona peut-il être responsable d’une otite ?
Le « zona otitique » est une forme très particulière de la maladie qui est due à la réactivation du virus dans le ganglion du nerf facial (ganglion géniculé), un nerf qui est essentiellement moteur et dont l’atteinte fait courir un risque de paralysie faciale.
Ce zona très particulier débute généralement par une douleur dans la région de l’oreille puis une éruption, inconstante, qu’il faut rechercher uniquement dans le conduit auditif externe (seul territoire d’innervation sensitive cutanée du nerf facial).
La paralysie faciale peut survenir dès le stade douloureux ou dans les jours suivant l’éruption, avec un risque de chronicité. Il peut par ailleurs exister des bourdonnements d’oreilles (acouphènes) et des vertiges, ainsi qu’une baisse de l’audition.
CONSULTATION
Quels sont les signes du zona ?
Le cas le plus fréquent est celui du zona intercostal, qui correspond à la réactivation du VZV au niveau d’un ganglion sensitif d’un nerf intercostal : douleur et éruption cutanée qui suivent le trajet d’une côte. Il arrive que plusieurs racines nerveuses soient touchées simultanément.
L’éruption sur la peau peut être précédée pendant quelques jours par des douleurs (sensations de brûlure) ou des troubles de la sensibilité de la future zone concernée …. Quelques heures ou quelques jours plus tard, l’éruption apparaît sur la peau ou la muqueuse dans le territoire innervé par la fibre nerveuse touchée : l’éruption est donc localisée d’un seul côté du corps contrairement à celle de la varicelle qui s’étend sur tout le corps.
Par contre, tout comme pour la varicelle, les lésions apparaissent par poussées successives, mais limitées au territoire sensitif touché (topographie radiculaire dans le territoire du ganglion sensitif où la réactivation du virus s’est produite) : il en résulte ainsi des lésions d’âges différents, mélangeant des microvésicules, des vésicules et des pustules avec des croûtes sur des placards érythémateux. Ces vésicules ont des parois flasques et se remplissent d’un liquide purulent. Les croûtes tombent au bout de sept à dix jours.
Contrairement à la varicelle où ce sont les démangeaisons (le prurit) qui sont prédominantes, le zona est plus surtout caractérisé par des douleurs parfois très invalidantes (sensation de brûlure, d’élancements, de sensation électrique, de sensation de piqûre d’orties) dans les territoires atteints (territoire radiculaire). Une légère fièvre (38 à 38°5 C) peut être associée à l’éruption cutanée.
La crainte principale est la persistance de ces douleurs, même après la guérison des lésions cutanées : on parle alors de douleurs post zostériennes. Ces douleurs sont type « neurologique », c’est-à-dire qu’elles sont liées à des lésions du système nerveux (« désafférentation »).
Le zona peut toucher d’autres zones comme l’abdomen ou le cou, mais toujours de façon unilatérale. Dans certains cas, le zona peut toucher un œil, un conduit auditif ou les organes génitaux.
Que faire en cas de zona ?
En attendant la consultation avec le médecin, il est possible de calmer les signes du zona avec des douches quotidiennes à l’eau tiède en utilisant un savon surgras et en appliquant un antiseptique pour prévenir les surinfections (par exemple de la Chlorhéxidine en solution aqueuse). Il est aussi possible d’appliquer des compresses d’eau fraîche ou des pansements simples. Il ne faut surtout pas se gratter et il faut même se couper les ongles.
En cas de fièvre ou de douleur, il est possible d’utiliser du paracétamol : 500 milligrammes à 1 gramme 4 fois par jour
Il ne faut pas utiliser de talc, de crème, de pommades, de gels et d’anesthésiques locaux. Il ne faut surtout pas utiliser de pommade à base de corticoïdes. En cas de zona ophtalmique ou de zona dans la région du front, il faut consulter en urgence le médecin traitant et l’ophtalmologue et ne surtout pas utiliser de collyre contenant des corticoïdes.
Le liquide contenu à l’intérieur des vésicules renferme des virus de la varicelle et est donc contagieux. Il faut donc éviter les contacts physiques avec les personnes n’ayant pas eu la varicelle ou celles pour lesquelles l’infection pourrait avoir des conséquences graves : femmes enceintes, immunodéprimés, enfants.
Quand faut-il consulter pour un zona ?
Les soins à la maison ne dispensent pas d’une consultation dans un 2e temps chez le médecin traitant pour confirmer le diagnostic et adapter le traitement. Un examen ophtalmologique est recommandé si le zona se situe dans la partie supérieure du visage car il peut s’étendre à l’œil. De plus, si un traitement antiviral s’avère nécessaire, il doit être commencé dans les trois premiers jours de l’éruption cutanée.
Certaines situations imposent une consultation en urgence, notamment en cas d’atteinte d’un œil (douleur de l’œil, rougeur, larmoiement, parfois vésicules sur la paupière ou l’œil), si le zona se généralise avec une fièvre importante et un mauvais état général, si la douleur est insupportable, si une rétention urinaire ou une faiblesse musculaire apparaît.
La consultation est également urgente chez les personnes à risque chez qui les complications peuvent être graves : c’est le cas des femmes enceintes, des enfants, des personnes âgées, des diabétiques ou en cas de déficit immunitaire (infection par le VIH, cancer…).
Enfin, il peut être nécessaire de consulter à distance si de nouveaux signes apparaissent ou si les douleurs persistent après la fin de l’éruption.
TRAITEMENT
Quel traitement pour les formes usuelles ?
Il faut éviter la surinfection des lésions par un lavage à l’eau tiède avec un savon non agressif (pain dermatologique, savon surgras…), puis, après la toilette, il faut apposer un traitement antiseptique local, par exemple chlorexidine ou fluoresceine, en solution acqueuse (et non alcoolique). Ce traitement est destiné à éviter la surinfection bactérienne (impétiginisation).
La douleur est généralement aiguë à type de brûlures et d’élancements et pour l’atténuer, le médecin prescrira des médicaments antidouleurs (antalgiques) : du paracétamol associé à la codéine ou à la poudre d’opium ou au tramadol, voire des morphiniques purs si la douleur est trop importante.
Ces traitements antalgiques pourront être associés à certaines benzodiazépines, comme le clonazépam, et des anti-inflammatoires (stéroïdiens et non stéroïdiens) qui sont efficaces sur les douleurs, mais ne doivent être employés qu’en association avec un traitement antiviral en raison du risque d’immunodépression.
Selon âge, l’état immunitaire et la localisation du zona (zona ophtalmique), le médecin peut décider de prescrire des médicaments antiviraux qui sont d’autant plus efficaces qu’ils sont débutés dans les trois premiers jours de l’apparition des lésions. L’idéal serait qu’un patient immunodéprimé connaisse les premiers signes d’apparition du zona, afin de démarrer le traitement le plus précocement possible. Un traitement dans les 72 heures donne plus de chance dans l’éradication des douleurs zostériennes.Le traitement antiviral, qui agit directement sur l’agent infectieux responsable du zona, était précédemment réservé aux cas pour lesquels des complications étaient à craindre (patients immunodéprimés et zona ophtalmique). La tendance est de prescrire systématiquement un traitement antiviral, de façon à éviter les douleurs zostérienne, atténuer les symptômes et accélérer la cicatrisation. Il n’a cependant pas démontré d’efficacité dans la prévention des douleurs post-zostériennes (douleurs qui persistent après guérison du zona).
Si les douleurs persistent après la guérison du zona, un traitement spécifique de la douleur s’impose.
Comment traiter les atteintes de l’œil ?
Le traitement antiviral du zona ophtalmique doit être systématique.
L’aciclovir ou le valaciclovir sont indiqués pour éviter les complications oculaires. Ils sont prescrits par voie orale sur une durée d’au moins une semaine. Le zona ophtalmique doit être systématiquement pris en charge en urgence par un spécialiste : l’ophtalmologiste. C’est lui qui jugera de l’opportunité de traitement complémentaire (aciclovir en pommade ophtalmique).
Un collyre mydriatique peut être associé afin d’éviter les synéchies (adhérences) cicatricielles.
Il ne faut pas mettre n’importe quel collyre et en particulier pas un collyre à base de corticoïdes. Les corticoïdes sont formellement contre-indiqués car ils susceptibles de provoquer une flambée de la maladie.
Comment traiter les douleurs ?
Au moment du zona, il ne faut pas hésiter à utiliser les principaux antidouleurs (antalgiques). Au-delà des antalgiques usuels (paracétamol en association avec de la codéine, de la poudre d’opium ou du tramadol), il peut être nécessaire de recourir à des morphiniques de niveau 3 en cas de douleurs insupportables. Ces médicaments ne peuvent être prescrits que par des médecins.
VIVRE AVEC
Quels sont les risques du zona ?
La majorité des atteintes par le zona sont tout à fait banales et guérissent spontanément, mais contrairement à la varicelle, le corps ne peut pas s’immuniser contre les récurrences sous forme de zona et la complication la plus fréquente est donc tout simplement « la récidive » (qui est cependant loin d’être systématique).
Il peut cependant survenir des complications plus ou moins graves, dans l’immédiat comme une surinfection bactérienne des lésions cutanées (impétiginisation) ou générale (septicémie). Dans certaines formes très importantes, il est possible d’aboutir à une nécrose de la peau.
Chez l’imunodéprimé la crainte principale est un zona extensif : l’éruption est plus étendues et plus intense avec des lésions bulleuses hémorragiques et nécrotiques, qui peuvent atteindre les yeux. La durée de l’éruption est également plus importante. Il existe parfois une dissémination au niveau des organes profonds, responsable d’une mortalité de 10 %.
Quelques complications neurologiques sont également signalée : paralysie faciale dans le zona otitique, baisse de l’acuité visuelle ou cécité dans le zona ophtalmique et atteinte médullaire (myélite transverse)…
La plupart du temps, le zona régresse sans séquelle en 2 à 3 semaines, mais certaines personnes peuvent développer des douleurs neurologiques chroniques dans le territoire infecté. Quand ces douleurs sont très intenses, elles peuvent gravement handicaper les malades et les faire souffrir au point de les déprimer et de les pousser au suicide. C’est pour essayer de prévenir cette évolution que les médecins prescrivent assez facilement des antiviraux, mais aucune efficacité n’a pu être démontré dans cette indication de prévention.
Un zona peut-il récidiver ?
Le zona est une réactivation du virus VZV qui persiste quiescent dans les ganglions neurologiques et, le plus souvent, cette réactivation est unique. Il est donc tout à fait exceptionnel d’avoir un deuxième épisode de zona, voire un troisième
C’est lors de ces récidives avérées qu’il faudra chercher un facteur favorisant et, en particulier, une immunodépression (VIH, cancer, vieillesse…).
Comment traiter les douleurs chroniques post-zostériennes ?
A distance du zona, et en cas de douleurs post-zostériennes, il est possible d’utiliser des médicaments qui vont avoir une action sur les douleurs neurogènes comme l’amitriptyline, la gabapentine, la carbamazépine ou la prégabaline. L’amitriptyline a démontré qu’elle pouvait entraîner une diminution de moitié de l’intensité des douleurs chez 50 % des patients, avec en particulier une réduction de la fréquence des paroxysmes douloureux. Les patchs cutanés à la lidocaïne ont obtenu récemment une autorisation de mise sur le marché. Il existe aussi des traitements faisant appel à des techniques physiques, comme la neurostimulation transcutanée.
Dans ces douleurs post-zostériennes rebelles, le plus souvent, une combinaison de traitements est utilisée par le médecin.
Il n’a pas été démontré d’efficacité des antiviraux à la phase aiguë pour la prévention des douleurs post-zostériennes
Est-ce que le zona est contagieux ?
Le zona est dû à un virus très contagieux qui est celui de la varicelle. Ce virus est contenu dans le liquide des vésicules et dans les croûtes. Leur contact peut donc transmettre la varicelle, mais il n’est pas possible de développer un zona après avoir été en contact avec une personne atteinte d’un zona. En revanche, une personne en contact avec un sujet atteint d’un zona peut développer la varicelle si elle n’a jamais été immunisée (enfants) ou en cas d’immunodépression (femmes enceintes et immunodéprimés).
Comment prévenir le zona ?
Les vésicules et les croûtes qui apparaissent au cours du zona sont les mêmes que celles de la varicelle : elles contiennent le virus et sont donc très contagieuses. Le zona expose donc à un risque de contagion toutes les personnes qui n’ont jamais contracté la varicelle ou les personnes immunodéprimées.
Un malade souffrant du zona doit donc être tenu à l’écart des très jeunes enfants, des femmes enceintes et des personnes immunodéprimées chez qui une varicelle pourrait avoir de graves conséquences (les nourrissons qui sont allaités au sein maternel sont protégés par les anticorps de la mère).
Le vaccin contre la varicelle chez le nourrisson n’a pas démontré actuellement une efficacité sur la prévention du zona mais nous manquons bien évidemment de recul, la vaccination ayant lieu dans l’enfance et le zona survenant après la soixantaine en général.
Un vaccin plus fortement dosé a été développé pour la personne âgée afin de diminuer le risque de développer un zona et la survenue des douleurs post-zostériennes. Son efficacité est partielle et pourrait diminuer avec l’âge. Il est cependant recommandé dans certains pays.
La vaccination n’est pas recommandée chez la personne immunodéprimée (greffe, VIH), mais, en cas de risque d’infection par le virus, l’aciclovir en traitement continu est une prévention possible.
Doit-on se vacciner contre le zona ?
Une vaccination a été développée contre le zona chez le sujet âgé de plus de 60 ans. Le rationnel est que dans cette classe d’âge, une personne sur 3 fera un zona et 13% auront des douleurs post-zostériennes.
Le vaccin est le même que celui de l’enfant contre la varicelle mais il est beaucoup plus dosé. Son efficacité est partielle, mais on peut espérer une réduction de 50% du risque de zona et de douleurs post-zostériennes. Sa tolérance est correcte et il est recommandé dans certains pays.